در زمان بررسی بیماری های مشترک، ویروس هاری در انسان مقدم تر است. بیماری هاری ویروسی میتواند تمام پستانداران را آلوده سازد که در سراسر جهان بومی است. به طور گسترده هاری انسانی از راه مایه کوبی و درمان مناسب پس از تماس با ویروس، قابل پیشگیری می باشد. با این وجود دسترسی به درمان هاری متفاوت بوده و همچنان بیش از ده ها هزار نفر را در کشورهای در حال توسعه از بین می برد. حتی در مناطقی با شیوع کم، هاری انسانی قادر است تاثیرات اقتصادی و اجتماعی قابل توجهی بر جای گذارد. درادامه این پست به این بیماری و علایم هاری می پردازیم.
ویروس هاری در انسان(علایم هاری)
سبب شناسی
ویروس هاری یک RNA ويروس غشاء دار در خانواده رابدوویریده و جنس ليساویروس می باشد. ویروس هاری می تواند به ژنوتیپ های مختلفی تقسیم شود که خود به گروههایی تقسیم شده که مربوط به یک منطقه یا میزبان حیوانی خاص می باشند.
توزیع جغرافیایی / همه گیر شناسی
هاری در سرتاسر جهان وجود دارد. در هر منطقه، به طور معمول نوعی ویروس هاری غالب وجود دارد که با یک میزبان خاص همسو گردیده است. در شمال آمریکا، هاری در روباه ها، شغال ها، راکون ها، راسوها و خفاشها با انواع مختلفشان و در مناطق گوناگون، حفظ شده است. در اروپا، هاری در خفاش ها و روباه ها (به غیر از ترکیه که در آن هاری سگی غالب است) رایج تر می باشد. نوع هاری سگی در مناطقی از جنوب آمریکا، آفریقا و آسیا غالب می باشد.
در دو سال گذشته، مناطق بدون بیماری هاری توسط سازمان بهداشت جهانی (WHO) گردیده و به عنوان مناطقی با هیچ مورد عفونت اکتسابی و بومی لیساویروسی در انسانها یا جانوران (شامل خفاشها) گزارش شدهاند؛ که یک سامانه مراقبتی و نظارتی مناسبی را برای کشف موارد تهیه نموده اند. در برخی مناطق با وجود مشاهده ی ابولا ویروس، خود را به طور خاص عاری از عفونت های ناشی از ویروس هاری، دانسته اند. تمام پستانداران توانایی دریافت عفونت را دارند، با این حال درجات متفاوتی از اختصاصيت گونه ای وجود دارد که در برخی گونه ها نسبت به دیگر گونه ها، تمایل و میل بیشتری برای عفونت وجود دارد. به عنوان مثال، گربه ها در برابر ویروس هاری سگی به نسبت سگها، از مقاومت بیشتری برخوردار هستند؛ اما برخی گونههای وحشی بیشتر مستعد به دریافت عفونت می باشند.
پاتوفیزیولوژی
عفونت ویروس هاری زمانی اتفاق می افتد که ویروس به داخل زخم تلقیح و یا روی سطح مخاطی آغشته شود. انتقال از راه تماس پوستی انجام نمی شود. پس از ورود به بدن، ویروس هاری در یاخته های عضلات تکثیر یافته و عضلات دوکی شکل را آلوده می سازند. سپس رشته های عصبی مربوط به عضلات دوکی شکل را آلوده و متعاقباً به سیستم عصبی مرکزی گسترش می یابند. پس از عفونت سیستم عصبی مرکزی، ویروس از راه اعصاب پیرامونی به دیگر قسمت های بدن گسترش می یابد. بالاترین غلظتهای ویروسی در بزاق بوده که با انتقال از پایانه های اعصاب حسی (در مخاط دهان) و تکثیر در غدد بزاقی، صورت می گیرد.
دوره نهفتگی می تواند طولانی باشد. محل و مقدار ویروس تلقیح شده عوامل کلیدی و تأثیر گذار روی دوره نهفتگی هستند. نشانه های بالینی معمولاً ۲ تا ۳ ماه پس از تماس توسعه می یابد، اما این دوره ی زمانی در انسان ها ممکن است بین ۲ هفته تا ۶ سال باشد.
انتقال
گازگرفتگی توسط جانوران هار، منبع اصلی عفونت ویروس هاری در انسان می باشد که در اکثر گزارشهای ویروس هاری در انسان و جانوران تأیید شده است. سطوح بالایی از ویروس هاری در بزاق جانوران آلوده وجود دارد که باعث افزایش خطر انتقال از راه گازگرفتی می شوند. شرایط مختلفی با عامل تعیین کننده اصلی یعنی “میزان بزاق آلودة وارد شده به بدن”، بر احتمال عفونت تأثیر می گذارند. گازگرفتگی های متعدد، خطر بیشتری نسبت به یک گاز گرفتگی برای انتقال ویروس هاری در انسان دارند. از آن جایی که لباس می تواند مقداری از بزاق را از روی دندانها حذف نماید، گاز گرفتگی از روی لباس های کلفت در مقایسه با گاز گرفتگی بدون لباس، خطر کمتری دارد. گازگرفتگی در اطراف دهان، نسبت گازگرفتگی در مناطق پایینی بدن، باعث دوره نهفتگی کوتاه تری می شود. تماس و آلودگی به روشی غیر از گاز گرفتگی، ممکن اما نادر می باشد. ابتلا به ویروس هاری در انسان از راه آلودگی زخم های باز، غشای مخاطی یا بافت عصبی آلوده، خیلی کم اما شدنی است. ویروس هاری از راه خراش پنجه انتشار نمی یابد. با این حال، خراشیدگی فرصتی برای تلقيح غیر عمد یا غیر قابل تشخیص از بزاق به داخل بدن را ایجاد می کند. راه های دیگر انتقال که مربوط به جانوران همجوار انسان نیست، شامل؛ پیوند قرنیه، اهدای بافت ها و اندام ها از دهندهی آلوده، تنفس مقدار زیاد ویروس پخش شده در آزمایشگاهها، است. از آن جایی که ویروس هاری بسیار حساس می باشد، محیط زیست به عنوان منبع دریافت آلودگی در نظر گرفته نمی شود. عفونت از راه جفت در راسوها، یک انسان و یک گاو گزارش شده است و قادر است در هر پستانداری اتفاق بیفتد.
در سطح بین المللی، سگها با بیش از ۹۹٪ موارد، منبع اصلی ویروس هاری در انسان هستند. در کشورهای توسعه یافته، تماس انسان ها با ویروس هاری از حیات وحش بسیار رایج است، اما همچنان نگرانی در مورد جانوران خانگی وجود دارد. جانوران خانگی یک افراد آلوده و جانوران خانگی که توسط افراد دیگر نگهداری می شوند می توانند مانند جانوران ولگرد در انتقال نقش داشته باشند. خطرات مرتبط با این گروهها تا حد زیادی با دسترسی و استفاده از مایه کوبی برضد هاری در جانوران خانگی تحمیل شده اند. تحقیق شکست خورده چینی ها در مورد پیشگیری پس از تماس با هاری انسانی، نشان داد که ۴۸% مردم توسط سگ هایشان و ۱۸٪ توسط سگهای افراد دیگر آلوده شده اند در حالی که تنها ۱۸٪ توسط سگهای ولگرد و ۱۵% توسط گونههای دیگر آلوده شده اند.
هاری در جانوران خانگی
بسیاری از مناطق، هاری در جانوران خانگی نادر و کمیاب است که به علت استفادهی گسترده و مؤثر مایه کوبی و تماس محدود با منابع حیات وحش می باشد. جای تعجب نیست که بسیاری از موارد هاری در جانوران خانگی در مناطقی اتفاق می افتد که هاری، بومی حیات وحش آن جا است و با گونه های متنوع حیات وحش منطقه مرتبط است. در مورد هاری در جانوران خانگی، عوامل خطر هنوز به روشنی بررسی نشده اما عوامل مربوط به تماس با حیات وحش مانند پرسه زدن آزاد یا زندگی در مناطقی که میزبان ویروس در حیات وحش دارند، امری مهم و قابل توجه است.
در مناطقی که تنوع ویروس هاری سگی وجود ندارد، گربه ها به شکل رایج تری درگیر می شوند؛ به طوری که در سال ۲۰۰۸ در ایالات متحده در مقایسه با ۷۵ مورد سگی، ۲۹۴ مورد گربه ای گزارش شده است. این مسئله احتمالاً مرتبط با افزایش رفتار پرسه زنی گربه ها و میزان پائین مایه کوبی آنها در مقایسه با سگها می باشد، چرا که در بسیاری از مناطق، برای صدور مجوز نگهداری سگها نیازمند مایه کوبی است، اما برای گربه ها خیر. در صورتی که راه کارهای مناسب وجود نداشته باشد، واردات جانوران خانگی از مناطق بومی میتواند باعث ورود هاری شود. نمونه ای از این مورد، تشخیص هاری در سگهای وارد شده از عراق به عنوان قسمتی از برنامه همبستگی نیروهای نظامی ایالات متحده با سگهای منطقه، بودند.
هاری در گونه های دیگر جانوران خانگی بسیار نادر است اما ممکن است اتفاق بیفتد. به دلیل این که تماس با حیوان هار می تواند منجر به مرگ پستانداران کوچک شود، نگرانی های اغلب مردم در مورد پستانداران کوچک مانند خرگوشها، موشها، همسترها و خوکچه های هندی کم می شوند. با این حال، عفونت هاری در پستانداران کوچک خانگی، شامل خرگوشها، موشها و خوکچه های هندی شناسایی شده که باعث آلودگی ویروس هاری در انسان نیز می شوند.
گسترش ویروس هاری در انسان در جامعه انسانی را می توان با مایه کوبی و “پیش گیری پس از تماس” مناسب مهار نمود. مرگ و میر ناشی از هاری در افریقا و آسیا در هر سال ۵۵۰۰۰ مورد (با بیشترین وقوع در مناطق روستایی) تخمین زده شده است. علاوه بر مرگ و میر، هاری می تواند از نظر عوارض جانبی ” پیش گیری پس از تماس”، هزینه های مراقبت های پزشکی، زمان مورد نیاز برای دستیابی به مراقبت های پزشکی (در برخی مناطق) و تأثیرات روانی قابل توجهی داشته باشد. به طور کلی، هاری در آفریقا و آسیا بیش از ۵۰۰ میلیون دلار هزینه دارد.
در مقابل، شیوع هاری انسانی در اکثر مناطق دیگر کم است و عفونت های انسانی به ندرت از هم جواری با جانوران ایجاد می گردد. در سال ۲۰۰۲، تنها سه مورد انسانی در ایالات متحده گزارش شده است که همگی مربوط به انواع خفاش ها بودند. باوجود بروز پائین عفونت انسانی، هزینه پیشگیری از هاری به طور سالانه (با برآورد ۳۰۰ میلیون دلار در ایالات متحده و ۲۶۱ میلیون دلار در اروپا)، تأثیرات اقتصادی بالا بر جامعه دارد.
جوانان، در معرض بالای آلودگی قرار دارند. براساس گزارشی در چین، عفونتهای ویروس هاری در انسان در افراد زیر ۲۰ سال بسیار زیاد است و سازمان بهداشت جهانی گزارش داده که کودکان زیر ۱۵ سال تقریباً ۵۰٪ آلودگی های هاری سگی در مناطق بومی را به خود اختصاص داده اند.
جانوران
نشانه های بالینی
هاری معمولاً به دو نوع تقسیم می شود: نوع خشمگین و نوع فلجی. این تقسیم بندی به نظر منطقی می آید، با این حال، بایستی به یاد داشت که هاری می تواند باعث گستره وسیعی از نشانه های بالینی و علایم هاری شود و باید در هر حیوانی با شروع تغییرات حاد رفتاری یا فلجی اعصاب حرکتی مورد بررسی دقیق قرار بگیرد.
از علایم هاری در ابتدای ابتلا، بیشتر مرحله مقدماتی وجود دارد که دو تا سه روز طول می کشد. در طول این دوره، عصبی بودن، اضطراب، تب و تغیرات رفتاری زودهنگام می تواند مورد توجه قرار بگیرد. گزارشها حاکی از آن است که بیشتر جانوران محل مایه کوبی را (به دلیل دردهای عصبی) لیس میزنند. و نیز علایم هاری ممکن است گشاد شدن مویرگها مشاهده شود. در شرایط کلاسیک، پیشرفت بیماری به سمت شروع مرحله خشمگینی به همراه ۱ تا ۷ روز رفتار غیرطبیعی وجود خواهد داشت. درجات گوناگون بی قراری، پرخاشگری، تحریک پذیری، ترس از نور، حساسیت زیاد دیده میشود. در مقابل، ممکن است برخی بیماران ترجیح دهند که در تاریکی و مکان های ساکت مخفی شوند. در طول این مرحله، ممکن است جانوران غیر قابل پیش بینی و پرخاشگر باشند؛ از دیگر علایم هاری به ویژه زمانی که در قفس یا مکان مخفی خود دچار استرس می گردند. در این مرحله از پیشرفت، ناهماهنگی، اشکال در جهت یابی و تشنج توسعه می یابد. ممکن است قبل از مرحله فلجی (که معمولاً دوره کوتاهی است)، مرگ اتفاق بیفتد. این مرحله با فلجی پیشرونده اعصاب حرکتی به همراه درگیری نهایی تمام سیستم اعصاب مرکزی مشخص شده است. با درگیری ساقه مغز، ناتوانی در بلع غذا ایجاد می گردد که باعث فراوانی بزاق می شود؛ علایم هاری که در بسیاری از سگها رایج است. متاسفانه اگر ترشح بزاق به عنوان اولین علامت قابل مشاهده باشد، صاحبان یا دامپزشکان باید با قرار دادن دست خود در دهان حیوان به دنبال انسداد، جسم خارجی یا ضایعه دیگری بگردند، در نتیجه خود آنها در معرض هاری قرار می گیرند. کما و فلجی تنفسی به زودی پیش می آید که منجر به مرگ می شود.
تشخیص
در حال حاضر تشخیص قطعی قبل از مرگ، غیر ممکن است. نشانه های بالینی می توانند کمک کننده باشند؛ اگرچه دیگر بیماری های عصبی نیز می توانند نشانه های مشابهی ایجاد کنند. تاریخچه ی تماس با آلودگی، شناسایی زخم ناشی از گازگرفتگی یا عدم مایه کوبی برضد هاری، به تشخیص کمک می کند. بررسی حیوان و جستجوی جای زخم ناشی از گازگرفتگی مفید است، با این وجود، با توجه به طولانی بودن دوره نهفتگی (در برخی شرایط) و توانایی دریافت ویروس از یک گاز جزئی (به ویژه خفاشها)، نبود جای زخم، به هیچ وجه امکان ابتلا به هاری را رد نمی کند. با توجه به سرعت انجام آزمایش تشخیصی روی یک حیوان زنده (به دلیل ماهیت کشنده و مهلک هاری در جانوران) و میل به دریافت تشخیص قطعی (برای تصمیم گیری های صحیح در خصوص آسان کشی) مقدم خواهد بود، اما این مورد تنها زمانی قابل انجام است که پزشک مشکوک بوده و همچنین صاحب حیوان میل به انجام چنین کاری داشته باشد. آزمایش پادتن فلورسنت از بافت مغز، آزمون طلایی تشخیص می باشد، با این حال، این آزمایش بدون خطا نیست و دقت آن وابسته به تخصص شخصی که آزمایش را انجام میدهد، کیفیت مواد مورد استفاده در آزمون ضدهاری، کیفیت نمونه و تجهیزات موجود می باشد. برای انجام یک آزمون خوب، بایستی آزمایش از ساقه مغز، تالاموس، مخچه و هیپوتالاموس انجام گیرد. جداسازی ویروس می تواند به عنوان یک آزمایش تاییدی و به منظور توصیف ویروس مورد استفاده قرار بگیرد اما از لحاظ بالینی به دلیل زمان مورد نیاز برای آزمون، مفید و کاربردی نیست. روشهای مولکولی مانند PCR برای تشخیص سریع بیماریهای عفونی بسیار رایج شده، با این وجود، در حال حاضر PCR برای تشخیص هاری توصیه نمی شود.
درمان
هاری در جانوران قابل درمان نیست. استفاده از روشهای تهاجمی مانند “راه کار ویسکوزین” که در انسان ها استفاده شده است به دلیل احتمال بسیار ضعیف موفقیت، ماهیت طولانی مدت درمان و توانبخشی، و خطر مداوم مواجه پرستاران زیاد مورد مورد توجه نیست. هنگامی که هاری به شدت مورد تردید قرار گیرد، آسان کشی توصیه شده است. بایستی همیشه تشخیص قطعی با ارسال مغز (پس از آسان کشی) و تشخیص هاری دنبال شود.
ویروس هاری در انسان
انسانها
نشانه های بالینی
ویروس هاری در انسان و علایم هاری مبهم و شامل تب، سردرد، و بی قراری می باشد. احساس غیر طبیعی در ناحیه عفونت باید مورد توجه قرار گیرد. دامنه وسیعی از اختلالات عصبی وجود دارند. علایم هاری میتوان به اختلال ها شامل تغییرات رفتاری، تغییرات شخصیتی، تاری دید، دو بینی و خستگی باشند. خیز عضلانی، برامدگی موقت عضلات ضربه خورده به همراه واکنش به چکش، امری رایج و معمول و علایم هاری است. آلودگی بیشتر در افرادی که در این مرحله از بیماری هستند، مورد بررسی قرار نمی گیرد؛ مگر این که تاریخچه ای از تماس و آلودگی گزارش شده باشد. این مراحل مقدماتی ۴ تا ۱۰ روز طول می کشد و نشانه های شدیدتر و خاص تری را خواهد داشت. در این مرحله است که علایم هاری به شکل های خشمگین و فلجی تقسیم می شود. حالت خشمگین با اضطراب، اختلالات رفتاری شدید، هذیان گویی و آب گریزی مشخص می شود. از علایم هاری آب گریزی در واقع ترس از آب نمیباشد؛ بلکه، انقباض شدید حنجره با تحریک و تلاش برای نوشیدن آب یا بلع بزاق شروع می شود. دیگر علایم هاری تشنج، و بیش فعالی های دوره ای، نبود تعادل، گشاد شدن مردمک چشم،است همچنین از علایم هاری ترشح بیش از حد بزاق، عرق کردن، قرمزی پوست و سایر نشانه ها نیز باید مشاهده و بررسی شوند. در پایان نارسایی تنفسی و كما گسترش می یابد.
شکل فلجی ممکن است به دنبال شکل خشمگین ایجاد شده و یا اولین علامت هاری باشد. در شکل فلجی، فلجی صعود کننده یا فلجی متقارن پاهای عقبی ایجاد می شود. بیماران، آب گریزی، بیش فعالی یا تشنج ندارند. ممکن است سردرد و سفتی گردن همراه با سنسوریوم طبیعی وجود داشته باشد. در این شکل تهاجم، گیجی زیاد شده و به سرعت به سوی کما پیش می رود.
تشخیص
علایم هاری برای تشخیص هاری، حتی با داشتن تاریخچه گاز گرفتگی یک حیوان و یا تماس با حیوان هار، کافی نیست. ارائه و معرفی یک بیماری “کلاسیک” به همراه آب گریزی و نشانه های مرتبط ناشی از گاز گرفتگی توسط یک حیوان هار، نادر است اما تاریخچه ای از تماس در زمان مراجعه موجود نمی باشد. نشانههای اولیه و علایم هاری مبهم میباشد و بهره برداری از آن به عنوان یک روش تمایز هاری از دیگر دلایل التهاب مغز، ساده نیست. به طور معمول خون شناسی مورد توجه نمی باشد. یافته های مایع مغزی نخاعی، با پلئوسیتوز خفيف لنفوسیتی و افزایش بیش از حد پروتئین خون که گاهی تشخیص داده می شوند، غیر اختصاصی هستند. معمولاً در اوایل بیماری سیتی اسکن مناسب و معمول می باشد. برای حذف سایر دلایل، می توان از MRI استفاده نمود. علاوه بر این، وجود نشانه های بالینی و مریضی معمول، تصاویر بسیار خفیف سیگنال T2 در ساقه مغز، هیپوکمپ، هیپوتالاموس، ماده سفید زیر قشر مغز، و ماده خاکستری در بخش عمیق و قشری هاری را کاملاً تأیید می کنند. تشخیص قطعی نیاز به آزمایش های تخصصی آزمایشگاهی دارد.
آزمایش پادتن فلورسنت استاندارد طلایی است و آزمون ترجیحی برای هر دو نوع نمونه برداری بیوپسی و کالبد شکافی می باشد. نمونه ها معمولاً از ناحیه پشت گردن گرفته می شوند و باید دارای فولیکول های مو باشند. باید چندین برداشت (حداقل ۲۰) مورد بررسی قرار گیرد.
آزمون های تشخیصی PCR برای ویروس هاری روی بزاق، مایع مغزی نخاعی و ادرار مورد استفاده قرار گرفته که نتایج مثبت در نمونه بزاق رایج تر است. نمونه برداری از مغز نیز امکان پذیر است اما نمونه برداری از مغز تنها برای انجام آزمایش هاری توصیه نمی شود. آزمایش PCR روی نمونه های مویِ برداشت شده از پوست یا فولیکول های موهای گردن نیز نتایج مثبتی به همراه داشته اند. مزیت دیگر PCR توانایی تعیین انواع ویروس های هاری است. نتایج آزمون PCR تا زمانی که از مهار کامل ویروس مطمئن شویم، می تواند مفید باشد، با این حال پیامدهای این نتایج مثبت می تواند روی طول دوره مراقبت اثر گذارد؛ درنتیجه چنین آزمونی دارای ارزش پیش آگهی بالایی است. PCR را هرگز نباید به عنوان تنها آزمون تشخیصی استفاده نمود و باید از نشانه های بالینی دیگر به همراه نتایج آزمون های تشخیصی دیگر بهره برد. نتایج منفی آزمون PCR روی حیوان هار غیر محتمل شمرده شده است.
تشخیص سرم پادتن در بیماران واکسینه نشده می تواند شک به هاری را ایجاد نماید؛ با این وجود، به نظر میرسد پادتنها به طور میانگین تا هشت روز پس از شروع نشانه های بالینی ظاهر نمی شوند که این مسئله ارزش بالینی این نوع آزمون را محدود می سازد. تشخیص هر سطح از پادتن در مایع مغزی نخاعی در خصوص هاری به شدت تأیید کننده بیماری می باشد.
می توان جداسازی ویروس را از بزاق، مایع مغزی نخاعی، یا اشک انجام داد که البته نتایج متنوعی خواهد داشت. نتایج مثبت تشخیصی هستند اما نتایج منفی امکان هاری را رد نمی کنند.
درمان
هاری به عنوان یک بیماری عفونی شناخته شده، دارای بالاترین میزان مرگ و میر است و قبلاً با عنوان “همواره کشنده” مورد بررسی قرار می گرفت. در حال حاضر، در پی نجات شمار اندکی از افراد آلوده، با عنوان “تقريباً همواره کشنده” یاد می شود. حداقل پنج بیمار که “پیش گیری پیش و یا پس از مواجه” و نشانه های بالینی هاری را داشتند، نجات یافتند؛ اگرچه بیشتر آنها دارای عوارض عصبی بودند. یک نوجوان از ویسکوزین که هیچ درمانی قبل از شروع نشانه های بالینی دریافت نکرده بود، با داروهای تلقینی کما، تنفس مصنوعی و ریباورین درون وریدی درمان شده و زنده ماند. این ” راهکار ویسکوزین” در مورد دیگر افراد مبتلا نیز مورد استفاده قرار گرفت که تنها یک گزارش موفقیت آمیز در مورد نوجوانی که چهار دوز واکسن را قبل از شروع علائم بیماری دریافت کرده بود، وجود دارد. هنوز درمان موفقیت آمیز روی افرادی که هیچ “پیش گیری پس از تماس” را قبل از شروع بیماری نداشتند، منتشر نشده است.
در هر دو مورد هاری (خشمگین و فلجی)، علایم هاری از نشانه های اولیه بیماری تا كما معمولاً ۲ تا ۱۴ طول می کشد و تقریباً ۱۸ روز پس از شروع بیماری، مرگ اتفاق می افتد. درمان های حمایتی ویژه می تواند به زنده مانی بیشتر افراد کمک کند اما پیش بینی ها به ویژه برای کسانی که “پیش گیری پس از تماس” دریافت نکرده اند، دور از انتظار است.

ویروس هاری
تعیین نوع تماس
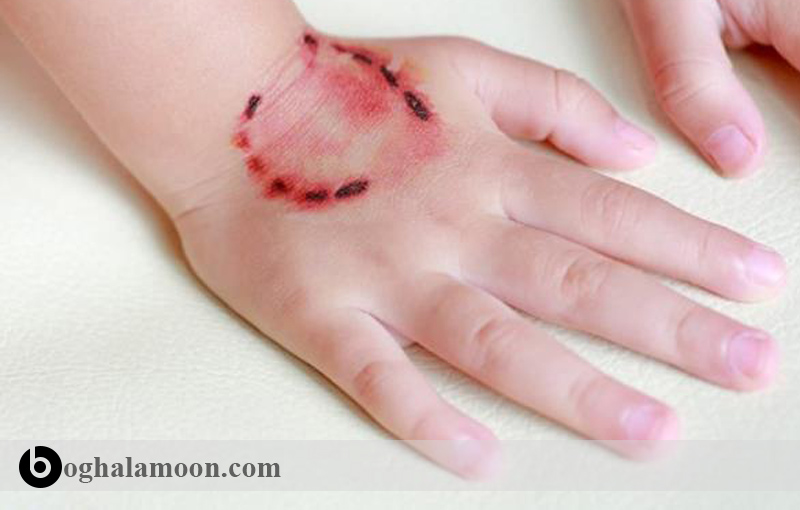
هر نوع گاز گرفتگی توسط یک پستاندار که ویروس را در پوست وارد می نماید باید به عنوان یک خطر احتمالی در نظر گرفته شود و مورد بررسی های دقیق قرار بگیرد. شناسایی دقیق حیوان بسیار مهم است؛ چرا که در صورت نبود حيوان (جهت بررسی بیماری هاری)، باید فرض را بر این گذاشت که شخص مبتلا به هاری است.
گاز گرفتگی به ندرت باعث هاری می شود اما گزارش های مربوط به عفونت نشان میدهد که باید ”پیش گیری پس از تماس” در موقعیت های خاص مورد بررسی قرار گیرد. معمول ترین راه ابتلاء به جزء گاز گرفتگی توسط جانوران خانگی، آلودگی زخم های باز یا غشای مخاطی با بزاق حيوان آلوده می باشد. اطلاعات متفاوتی در رابطه با انتقال از راه خراشیدگی وجود دارد. ممکن است بزاق از راه خراش وارد زخم شده و فرد را مبتلا به هاری کند. از نظر درمان آلودگی ها از راه خراشیدگیها، راهبردها و دستورالعمل های “سازمان بهداشت جهانی” در مقایسه با شیوه های ایمنی “کمیته مشورتی ایالات متحده”، پیشروتر است؛ این کمیته بیان کرده که ”پیش گیری پس از تماس” در پی خراشیدگی قابل توجه نیست مگر این که، بزاق یا دیگر عوامل عفونیزا وارد زخم های باز و تازهی پوست یا غشای مخاطی شوند. این بیشتر یک موضوع ابلاغی است و تلقیح ماده عفونی زا و یا خود بزاق به شکل واضحی توضیح داده نشده است.
به منظور بررسی نیاز به “پیشگیری پس از تماس”، باید در مورد هرنوع تماسی مراقبت های پزشکی انجام گیرد. تعیین نیاز به ”پیش گیری پس از تماس” در برخی مواقع می تواند دشوار باشد. عواملی که باید مورد بررسی قرار گیرند شامل ماهیت تماس، احتمال های در حیوان (به عنوان مثال میزان شیوع بیماری در گونههای حیوانی منطقه، رفتار حیوان یا دیگر نشانه های بالینی)، حضور خود حیوان جهت بررسی یا آزمایش و تاریخچه مایه کوبی حیوان می شود. در شرایطی که احتمال هاری کم است و یا برای مشاهدات و انجام آزمایش ها، حیوان وجود ندارد، باید تا پایان دوره قرطینه یا دریافت نتایج درست آزمایشها، منتظر ماند. شرایطی که نیازمند شروع سریع تر “پیش گیری پس از تماس ” است شامل؛ گمان بالا به هاری، نبود حیوان برای مشاهدات و انجام آزمایشهای احتمال بالای تماس (مثلاً یک گاز گرفتگی مشخص) و گازگرفتگی در سر یا گردن می باشد. در این مورد هیچ راه کار با دستورالعمل مشخصی وجود ندارد و در بررسی شدت بیماری و ایمنی مرتبط با “پیش گیری پس از تماس”، ضروری است که شخص از جانب احتیاط گمراه شده و در شکل وجود هر گونه شک و تردیدی، “پیشگیری پس از تماس” به سرعت شروع می شود. سابقه مایه کوبی هاری یک حیوان ضمانت هار نبودن حیوان را نمی کند، با این حال بررسی سابقه مایه کوبی مهم است اما هرگز نباید تعیین کنندهی نبود خطر مواجهه باشد. باید رفتار حیوان نیز مورد بررسی قرار گیرد، اما به دلیل نشانههای متفاوت هاری، نباید تنها به رفتار حیوان اکتفا نمود.
قرنطینه و مشاهده حیوان خانگی که شخصی را گاز گرفته
ویروس هاری در سطوح بالای آلودگی، در بزاق جانوران آلوده وجود دارد. در حالی که هاری ممکن است دوره نهفتگی طولانی مدتی داشته باشد، ویروس های هاری تنها در چند روز قبل از شروع بیماری در بزاق ترشح می شوند. هر سگ، گربه یا راسویی که شخصی را گاز بگیرد باید به مدت ۱۰ روز زیر نظر قرار گیرد. علت این است که حیوانی که ویروس هاری را در بزاق خود وارد می سازد، همواره نشانه های بالینی هاری را در طول ده روز بروز می دهد. هر حیوانی که ده روز پس از گاز گرفتگی شخص، زنده مانده و از نظر بالینی طبیعی باشد، در زمان گاز گرفتگی عفونی و آلوده نبوده است. روش های مشاهده از قرنطیه ی رسمی تا مشاهدات صاحبان جانوران در خانواده، بین حوزه های قضایی متفاوت است. بهتر است جانوران زیر مراقبت دامپزشک قرار گیرند، به گونه ای که از نزدیک مورد بررسی و مشاهده قرار گیرند و خطر ناپدید شدن حیوان را کم کنند. اگر حيوان تحت نظر نتواند تا ده روز زنده بماند، باید فرض را بر این گذاشت که هاری دارد. در زمان نظارت صاحبان روی حیوان در خانواده، مراقبت هایی باید در نظر گرفته شود چرا که پیامدهای فرار حیوان می تواند بسیار زیاد باشد. اگر حیوان بمیرد یا در طول دوره ده کشته شود، بدون در نظر گرفتن علت کشتار یا مرگ، باید آزمون های هاری روی بافت مغز انجام پذیرد.
در دوره نظارت ده روزه روی سگ ها، گربه ها و راسوها، پیشرفت طبیعی هاری در مورد دیگر پستانداران زیاد شناخته شده نیست. نمی توان با اطمینان بیان داشت که تمام گونه های دیگر، نشانه های بیماری را توسعه می دهند و ظرف دوره ده روزه می میرند. این مورد اقدامات را پیچیده می سازد، چراکه هیچ توصیه روشن و واضحی در مورد گونه هایی غیر از گربه ها، سگها و راسوها وجود ندارد. راهبردها و دستورالعمل های سازمان بهداشت جهانی توضیح می دهد که کسانی که در معرض پستاندارانی غیر از سگها و گربه ها قرار می گیرند، باید “پیش گیری پس از تماس” دریافت کنند مگر این که حیوان کشته یا مورد آزمون قرار گرفته باشد. با این حال، آن را می توان به عنوان اقدامی مهم در گونه های خانگی جانوران (به ویژه در موقعیت هایی که شک در بیماری است)، دانست. در صورتی که حیوان نشانه های بیماری را داشته و به طور جدی به هاری نسبت داده شود، باید حیوان را آسان کشی نمود. در شرایط دیگر، بازرسی حیوان تا زمانی که تمام نشانه های قابل مشاهده بیماری حذف شود، اقدامی عاقلانه است. با وجود نبود اطلاعات، به احتمال زیاد، کلیه پستاندارانی که در زمان گاز گرفتگی عفونی بوده اند، نشانه های بالینی هاری را دارند و یا در طول دوره ده روزه قرنطینه می میرند.
درمان گاز گرفتگی
باید پس از تماس هر چه سریعتر درمان شروع شود. باید زخم ناشی از گاز گرفتگی به طور کامل با آب، صابون و مواد ضد عفونی کننده ویروس کش مانند بتادین یا اتانول تمیز گردد. این کار باید بلافاصله پس از تماس با آلودگی و حداکثر ۱۵ دقیقه پس از آن انجام شود.
پیش گیری پس از تماس
درمان به موقع و مناسب روی افراد مبتلا به بیماری جهت جلوگیری از هاری، بسیار مؤثر است. باورها بر این است که پایبندی به دستورالعمل های سازمان بهداشت جهانی حفاظت از بیماری را ضمانت می کند. این سطحی از اعتماد است که به ندرت برای پیشگیری بیماریهای دیگر نشان داده شده است، چه برسد به بیماری کشنده ای مثل هاری.
زمانی که نیاز به “پیش گیری پس از تماس” باشد، به دلیل دوره نهفتگی کوتاه مدت بیماری، باید هرچه سریع تر و بعد از تماس، درمان شروع شود. با این حال، اجرای “پیش گیری پس از تماس“ یک فوریت پزشکی و نه اضطراری، در نظر گرفته می شود و زمان باید به طور صحیح برای ارزیابی موقعیت و نیاز به “پیش گیری پس از تماس” در نظر گرفته شود. چنان چه “پیش گیری پس از تماس“ قبل از دسترسی به نتایج آزمایشهای هاری، شروع شد و نتایج منفی بود، “پیش گیری پس از تماس“ باید متوقف گردد. در حالی که درمان فوری توصیه می شود، “پیش گیری پس از تماس“ نباید در مورد هر فردی که حتی پس از ماه ها تماس داشته است، به دلیل دوره نهفتگی طولانی مدت ویروس، متوقف شود. بارداری، کودکی، سن بالا و بیماریهای همزمان مانع “پیش گیری پس از تماس“ نمی شوند.
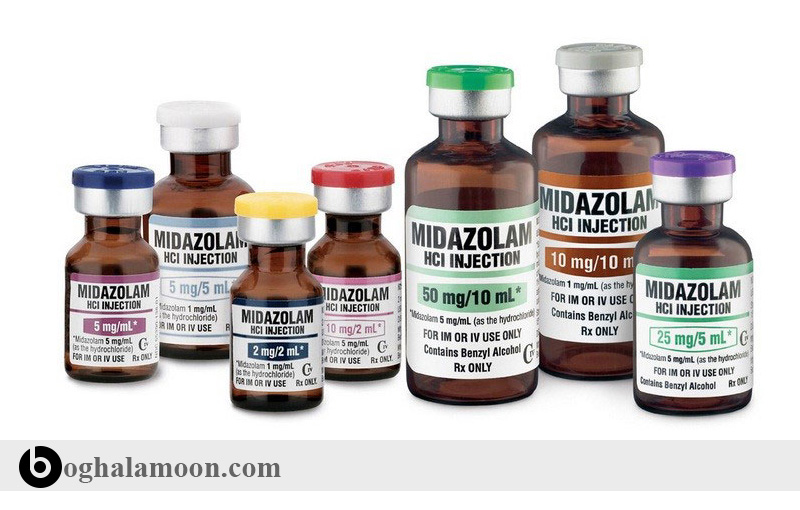
“پیش گیری پس از تماس“ شامل تزریق داخل عضلانی یک دوز ایمونوگلوبولین هاری (RIG) و مایه کوبی هاری در روزهای 0، ۳، ۷، ۱۴ و ۲۸ می باشد. به تازگی “کمیته مشورتی ایالات متحده” در روش های ایمنی سازی توصیه نموده که به جای پنج دوز واکسن، بهتر است چهار دوز و در روزهای 0، 3، ۷ و ۱۴ زده شود. باید کشت سلول یا واکسن های خالص شده ی تخم مرغهای جنین دار به جای واکسن های بافت عصبی (به دلایلی که در ادارمه در مورد مایه کوبی هاری مورد بحث خواهد شد)، استفاده شود.
در حالی که ایمونوگلوبولین هاری معمولاً در روز صفر داده می شود؛ اگر امکان انجام آن وجود نداشت، میتوان تا ۷ روز پس از شروع مواجه، “پیش گیری پس از تماس” را انجام داد. بعد از این مرحله، به دلیل پاسخ پادتنها به مایه کوبی (که فرض می شود اتفاق می افتند)، مشخص نمی باشد. راه کارهای اجرایی برای کسانی که قبلا در برابر هاری واکسینه شده اند، متفاوت می باشد. این دسته از افراد ایمونوگلوبولین هاری دریافت نمی کنند و در روزهای ۰ و ۳ دوباره واکسینه می شوند.
نبود دسترسی به “پیش گیری پس از تماس”، نگران کننده است. در تحقیقی در مورد نمونه های هاری در چین، ۶۷٪ از بیماران پس از گاز گرفتگی به دنبال هیچ درمانی نبوده اند و بیش از ۲۰٪ آنها زخم را خودشان درمان کرده اند. تقریباً ۵۰٪ مردم که به دنبال مراقبت های پزشکی بوده اند ایمونوگلوبولین هاری و واکسن هاری دریافت نکردند. پنج مورد هاری در کسانی که ۲۴ ساعت بعد از تماس، ”پیش گیری پس از تماس” را به شکل صحیح انجام دادند، مورد ارزیابی قرار گرفتند. علت شکست ”پیش گیری پس از تماس” مشخص نشد گرچه کیفیت واکسن مورد تردید قرار گرفت. به طور مشابه، یک تحقیق روی مرگ های ناشی از هاری در پاکستان گزارش داد که تمام افرادی که در ”پیش گیری پس از تماس” شکست خورده بودند، ایمونوگلوبولین هاری دریافت نکرده بودند. باید دلایل شکست ”پیش گیری پس از تماس”، به شکل جدی و سریع مورد بررسی قرار گیرد که می تواند ناشی از اجرای نادرست، درمان ناتمام، ضعف سیستم ایمنی، توانایی پائین واکسن یا ظهور سویه جدیدی از ویروس هاری باشد.
موانع احتمالی متعددی برای ”پیش گیری پس از تماس” وجود دارد. یکی از آنها عدم گزارش گازگرفتگی، به ویژه گازهای جزئی و تشخیص نیاز به درمان می باشد. انتقال ویروس هاری نیازی به گازهای جدی حیوان (که نیازمند مراقبت های پزشکی هستند)، ندارد. ویروس هاری می تواند از راه گازهای به ظاهر جزئی و کوچک انتقال یابد و چنین مواردی باعث می شود مردم نگرانی های هاری را درک نکنند و درنتیجه به سادگی از مراقبتهای پزشکی و پیشنهادهای درمان می گذرند. در برخی مناطق، دسترسی به ”پیش گیری پس از تماس” به دلیل کمبود یا عدم وجود واکسن یا ایمونوگلوبولین هاری یا عدم درک مسائل از سوی کارکنان بهداشتی درمانی در سطح ضعیفی قرار دارد. هزینه “پیش گیری پس از تماس” نیز قابل ملاحظه بوده و یک مانع جدی در درمان است. این نوع نگرانی در کشورهای در حال توسعه می باشد، چون ممکن است وجود بیماری هاری به شکل بومی در یک کشور، بار سنگین اقتصادی به همراه داشته باشد. نگرانی های اقتصادی در کشورهای توسعه یافته نیز وجود دارد، به ویژه زمانی که افراد ملزم به پرداخت هزینه های بالای ”پیشگیری پس از تماس” می شوند. تخصیص بودجهی ”پیش گیری پس از تماس”، تأثیر زیادی بر حل این مسئله دارد. نوعی از ”پیش گیری پس از تماس” در میان کشورهای مختلف وجود دارد و خطرات مربوط به عوارض جانبی ممکن است هم بر انطباق و هم بر کل اقتصاد تأثیر بگذارد. واکسن های بافت عصبی به دلیل هزینه تولید پائین، همچنان در برخی کشورها مورد استفاده وسیع و گسترده قرار می گیرد؛ اما این واکسن ها در مقایسه با دیگر انواع واکسنها، عوارض جانبی جدی و طولانی مدتی دارند.
مایه کوبی انسانی (پیشگیری قبل از تماس)
مایه کوبی هاریِ انسان برای کسانی توصیه میشود که در معرض خطر بالا یا دائم قرار دارند. به طور معمول، مایه کوبی برای کارمندان دامپزشک، کارکنان حیات وحش، کارکنان جامعه انسانی، جانوران معلول و کسانی که در آزمایشگاههای تشخیصی و تحقیقی کار میکنند و بافت های مشکوک به هاری یا ویروس هاری را دست کاری می کنند، توصیه می شود. مایه کوبی نیز ممکن است برای کسانی که به مناطق با میزان بالای هاری سفر می کنند توصیه شود، به ویژه اگر آنها با جانوران وحشی یا حیات وحش تماس داشته باشند. در درمانگاههای دامپزشکی، باید تمام کارکنانی که با موارد مشکوک به هاری در تماس هستند واکسینه شوند. اگر کارکنان غیر متخصص مانند کارکنان پذیرش به ندرت با جانوران تماس داشته باشند (مثلاً کمک به حمل یک حیوان بیمار به درون درمانگاه یا مهار کردن جانوران)، آنها نیز باید واکسینه شوند. ممکن است مشکلاتی با کارکنان موقت مانند کارآموزان، داوطلبان یا کارکنان ناپایدار و مشابه آنها به وجود آید. برخورد با چنین کسانی مشکل است. به طور ایده آل آنها باید همگی واکسینه شوند، با این حال احتمالاً به دلیل هزینه ها و دوری از واکسنزنی شغل های موقت در درمانگاه های دامپزشکی، این کار انجام نمی گیرد. اگر اجازه ی فعالیت کسانی که واکسینه نشده اند در یک درمانگاه داده شود، باید در مورد آنها راهبردها و دستورالعمل های مشخصی را برای جلوگیری از هر گونه تماس با موارد مشکوک به هاری وضع نمود. مشکل اینجاست که هاری به شکل های بسیار گوناگون نمایان میشود و توانایی تماس و آلودگی قبل از هاری به عنوان یک احتمال وجود دارد. از آن جایی که نمیتوان مواجهه با بیماری را به طور کامل قطع نمود، باید به کارکنان و والدین آنها در مورد خطرات ناشی از تماس با هاری اطلاع رسانی شود.
انواع مختلفی از واکسن ها وجود دارد. کیفیت و ایمنی واکسن های هاری تا حد زیادی بهبود یافته است، اما این نکته نیز همگانی نبوده و واکسن های مشکوک به ایمنی زایی و اثر بخشی در برخی مناطق هم چنان استفاده می شود. یک روش نسبتا ساده و مقرون به صرفه برای تولید واکسن هاری وجود دارد که شامل تولید واکسن در بافت های عصبی می باشد. واکسن تولید شده با استفاده از این روش دارای بالاترین میزان عوارض جانبی و ایمنی متغیر است و گروه مشاوران کارشناس در سازمان بهداشت جهانی توصیه می کنند که استفاده از واکسن های بافت عصبی قطع گردد. این واکسن ها هنوز در کشورهای در حال توسعه استفاده می شوند، اگرچه بسیاری از این کشورها تولید این واکسن ها و واردات کشت یاخته ای یا واکسن پالایش شده از تخم مرغ جنین را قطع نموده اند.
واکسن در روزهای 0، 7 و همچنین ۲۱ یا ۲۸ در ماهیچه ی دلتوئید (یا ران قدامی در کودکان) تزریق میشود. مایه کوبی درون عضله ای یک استاندارد طلائی در نظر گرفته شده است اما مایه کوبی درون پوستی به دلیل حجم کم واکسن مورد استفاده، گزینه ای جالب توجه می باشد. این کار هزینه های مایه کوبی را کاهش میدهد و کارامدی بیشتر واکسن های موجود را (در زمان کمتری) امکان پذیر می سازد. تحقیقی در خصوص مقایسه مایه کوبی عضلانی و زیرپوستی انجام شد که سطوح پائین تر پادتنها در افراد واکسینه شده از راه پوست گزارش شد؛ اما پژوهشگران احساس کردند که این کاهش تاثیری بر سطح ایمنی نداشته است. مدت زمان ایمنی یک نگرانی جدی می باشد. در مطالعه ای، ۷۹٪ افرادی که به شکل عضلانی واکسینه شدند (در مقابل ۵۱٪ کسانی که زیر پوستی واکسینه شدند)، برای ۲ تا 5/2 سال ایمن بودند. در تحقیق دیگری، عیار پادتن های حفاظتی به شکل عضلانی را در ۹۳ تا ۹۸% افراد واکسینه شده و از راه زیر پوستی، در ۸۳ تا ۹۵٪ افراد گزارش می دهد. آموزش مناسب افرادی که تزریق درون پوستی می کنند، مهم است. تمامی محصولاتی که به شکل عضلانی تجویز می شوند، اگر از راه درون پوستی تزریق گردند، ایمن و مؤثر نخواهند بود. نباید مایه کوبی درون پوستی در کسانی که پیش گیری برضد مالاریا انجام داده اند، تجویز گردد. استفاده از کلروکین نیز باید برای حداقل یک ماه پس از مایه کوبی درون پوستی به تأخیر افتد. افراد دارای نقص سیستم ایمنی و کسانی که کورتیکواستروئید مصرف می کنند نیز ممکن است به مایه کوبی درون پوستی واکنش های غیر قابل پیش آگهی نشان دهند و باید به شکل عضلانی واکسینه شوند. بارداری نمی تواند دلیل منع مایه کوبی باشد.
آزمون عيارهای هاری
همان طور که قبلاً توضیح داده شد، تمامی افرادی که در معرض خطر هاری هستند، باید دارای عیار بالای پادتن ضد هاری باشند که به شکل دوره ای بررسی می شود. توصیه های استانداردی برای اندازه گیری عیار پادتن در هر دو سال در افراد واکسینه شده که به طور مکرر در خطر مواجهه هستند، وجود دارد. این مورد شامل کارکنان دامپزشکی مشغول به کار در مناطقی می باشد که هاری در آن جا بومی است. کسانی که به طور مداوم در معرض خطر قرار دارند؛ مانند کسانی که در آزمایشگاه ها برای حمل مقادیر زیادی از ویروسها کار می کنند، باید هر ۶ ماه یک مرتبه عیار پادتن شان اندازه گیری شود. اندازه گیری عیار پادتن در افراد واکسینه شده مانند دامپزشکان در مناطقی که بیماری بومی نیست، لازم نمی باشد. باید برای هر کسی که عیار پادتن ضد هاری او به زیر IU/ml5/0 میرسد، یک تجویز یادآور واکسن تزریق شود.
نظر به این که در زمان “پیشگیری پس از تماس”، بدون توجه به عیار پادتن، تجویز در دو مرتبه است، هیچ نشانه ای برای آزمایش تیتر افراد واکسینه شده که در معرض بیماری قرار گرفته اند، وجود ندارد. عیار پادتن در زمان پیشگیری قبل از تماس در افرادی با نقص ایمنی و همچنین پاسخ مناسب به مایه کوبی، مورد ارزیابی قرار می گیرد. آزمایش رایج دیگری برای افراد واکسینه شده نشان داده نشده است.
کاهش مواجهه با هاری
این تصور رایج که جانوران خانگی در معرض خطر هاری قرار ندارند، گاهی اوقات باعث بی میلی به مایه کوبی می شود. این مسئله ای نادرست است و حتماً مواجه با هاری یا عفونت برای جانوران خانگی اتفاق می افتد. جانوران خانگی می توانند فرار کنند و آلوده شوند. جانوران حیات وحش نیز می تواند وارد خانه ها شوند که گاهی اوقات در مورد خفاشها نگرانی های خاصی وجود دارد. حتی جوندگان کوچک درون قفس نیز ممکن است هاری بگیرند. هیچ پستانداری در منطقه ای که هاری در آن بومی است نمی تواند دور از خطر ابتلا در نظر گرفته شود.
تلاش برای کاهش هاری در حیات وحش مانند استفاده از طعمه های واکسینه شده هاری می توانند تأثیر عمده ای بر هاری حیات وحش داشته باشند و به نسبت مواجهه انسان و جانوران خانگی را با هاری کاهش دهد. اقدامات دیگر برای کاهش تماس با حیات وحش نیز مهم هستند. نباید با قرار دادن عمدی یا سهوی غذای جانوران خانگی در محیطهای باز و حیاط خانه، میزبان و محل تغذیه جانوران حیات وحش باشد و از این کار باید دوری نمود. بهتر است جانوران خانگی بدون نظارت بیرون نرفته و یا به مدت یک شب بیرون از خانه نمانند. جانوران خانگی که در مناطق بومی هاری از خانه بیرون می مانند باید در محیطی دور از دسترس حیات وحش یا حداقل در محیطی که حیات وحش را می ترسانند، بمانند. باید قفس خرگوش هایی که بیرون از خانه نگهداری میشوند، هرزمان که امکان پذیر است دو لایه شوند.
مهار جانوران شکاری به ویژه سگها مهم است. این مسئله در کشورهایی که بیشتر هاری فوق اندمیک با سگهای شکاری در پیوند است اهمیت خاصی داشته و در هر منطقه ای که هاری وجود دارد، مفید و کارآمد می باشد. جانوران شکاری منابع مهمی برای آلودگی انسان و جانوران خانگی هستند. اقداماتی مانند مایه کوبی جانوران شکاری انجام شده است. آموزش همگانی جهت کاهش غذادهی به جانوران شکاری می تواند به مهار جمعیت کمک نموده و تماس بین انسانها و جانوران را کاهش دهد.
مایه کوبی جانوران خانگی
مایه کوبی به دلیل بروز پائین اما دائمی هاری در مناطقی که ویروس در حیات وحش موجود است، برای مهار هاری در انسانها و جانوران خانگی مهم می باشد. مایه کوبی بسیار مؤثر بوده اما بدون خطا نیست. هاری به شکل قابل قبولی در سگها و گربه های واکسینه شده نیز شناسایی شده است، اگرچه این امر بسیار نادر است. تمامی سگها، گربه ها و راسوها باید در برابر هاری واکسینه شوند. مایه کوبی پستانداران خانگی دیگر نیز مهم است، اما با نبود واکسن های مجاز و راهبردهای روشن، امری پیچیده شده است.
واکسن های تزریقی اصلاح شده و زنده در ابتدای زندگی سگها و گربه ها مورد استفاده قرار گرفت اما گاهی همراه با گسترش هاری به ویژه در گربه ها بود. در حالی که نسخه های بعدی این واکسن ها مؤثرتر و همراه با عوارض جانبی کمتر بوده و احتمال ابتلا به بیماری پس از واکسن را کم کرد. آنها به طور وسیع با انواع واکسن های دیگر جایگزین شدند، اما واکسن های اصلاح شده ی زنده در بیشتر مناطق دیگر موجود نیستند. واکسن تزریقی غیرزنده با کمک عیار ویروسی بالا و استفاده از یاری کننده ها، قادر به تولید پاسخ ایمنی مؤثر بودند. در برخی کشورها واکسن تزریقی ویروس هاری (که به کمک حامل آبله قناری ساخته شده) برای گربهها موجود است و به دلیل نگرانی های مربوط به اثرات جانبی به واکسن کشته، ترجیح داده میشود. به دلیل توانایی اثرگذاری پادتن های مادری، جانوران باید حداقل قبل از سه ماهگی واکسینه شوند. حداقل سن توصیه شده برای گربه های واکسینه شده با واکسن نوترکیب، دو ماهگی است. پس از یک سال، یک یادآور تزریق خواهد شد. زمان تزریق يادآورهای بعدی بستگی به دامپزشک و منطقه دارد. به طور سنتی، مایه کوبی مجدد سالانه سگها و گربه ها توصیه شده است. با این حال، نگرانی هایی در خصوص سارکومای وابسته به واکسن در گربه ها وجود دارد. دیگر واکنشها، ترسهای حکایتی از بیماری های گوناگون ایمنی و هزینه هایی که در ارزیابی مجدد مایه کوبی وجود دارد، است. پس از انجام دوره اولِ دو واکسن (مقدماتی به اضافه یک یادآور در سال بعد)، مایه کوبی مجدد باید هر ۱ تا ۳ سال انجام شود. مایه کوبی در هر سه سال قابل قبول است و به جز مقررات مایه کوبی اجباری سالانه، این برنامه توصیه می شود. باید واکسن هاری که برچسب سه ساله دارد، مورد استفاده قرار بگیرد. توصیه می شود جانوران تا ۲۸ روز بعد از انجام مایه کوبی زیر نظر قرار گیرند. بر همین اساس، جانورانی که در اولین ۲۸ روز پس از مایه کوبی در معرض هاری قرار بگیرند را باید واکسينه نشده در نظر گرفت. جانوران پس از دریافت یادآور باید سریعاً زیر نظر قرار گیرند؛ حتی آنهایی که در زمان صحیح برای مایه کوبی مراجعه کرده اند.
انجام مایه کوبی هاری در کشورهای توسعه یافته تا حدودی بحث انگیز می باشد. برخی از مناطق برای افزایش بیشتر پوشش مایه کوبی در میان جانوران خانگی (به ویژه جانورانی که مراقبت های دامپزشکی معمول را نداشتند)، از درمانگاه های رایگان یا کم هزینه استفاده می کنند. گاهی اوقات سود این برنامه ها (با عنوان “افزایش پوشش مایه کوبی هاری در جمعیت جانوران خانگی”)، نگرانی مربوط به معاینه و یا راهبرد پیشگیری مناسب در درمانگاه های مایه کوبی را کم کرده و با افزایش اثرات آن بر سلامت جانوران همراه است. در مورد این برنامه ها، هم نظری یکسانی وجود ندارد. از نقطه نظر بیماری هاری، این برنامه تأثیر مثبتی روی نرخ مایه کوبی داشته و باید در برابر تاثیرات منفی حذف این برنامه، دقت کافی داشت. مایه کوبی رایگان ممکن است در کشورهای در حال توسعه مهم باشد، جایی که هزینه مراقبت های دامپزشکی برای درصد زیادی از جمعیت، بالا است. حتی مایه کوبی۔ هایی که تا حدودی کم هزینه شده اند، نمی تواند پوشش واکسن مطلوب را در پی داشته باشد.
آزمایش عیار هاری در جانوران خانگی
به جزء تأیید این مهم که یک حیوان خانگی واکسینه شده است و استقرار پاسخی ایمن برای وارد کردن به کشورهایی که هاری در آنها وجود ندارد، هیچ نشانی برای انجام آزمایشهای تیترهای هاری وجود ندارد تا زمانی که لزوماً نتایج با حفاظت از بیماری در پیوند باشد. از عیارها نباید برای تعیین مایه کوبی مجدد استفاده نمود.
درمان جانوران خانگی که ممکن است در معرض هاری قرار گرفته باشند
در جانوران، بسته به نوع تماس، وضعیت مایه کوبی حیوان و مقررات، روشهای متنوعی برای رویارویی با هاری وجود دارد. مانند تماس با انسان، تشخیص حيوان مبتلا و تعیین وضعیت بیماری آن. اگر شناسایی حیوان امکان پذیر نباشد و مشخص شود که هاری آزاد را گرفته است، فرض را باید بر این گذاشت که حیوان در معرض بیماری قرار گرفته است.
در مورد سگها و گربه های واکسینه نشده، آسان کشی یا قرنطینه (به همراه یک دوز واکسن که در ابتدای قرنطینه یا یک ماه قبل از پایان قرنطینه)، توصیه می شود. در خصوص جانوران خانگی، طبیعت خشن این بیماری باعث در نظر گرفتن راه کارهای “پیش گیری پس از تماس” می گردد. یک مطالعه روی سگهایی که به شکل تجربی آلوده شدند، نشان داده که تمامی سگهایی که در روزهای 0، ۳، ۷، ۱۴ و ۳۵، واکسینه شدند، هاری را گرفتند؛ این در حالی است که با تجویز تنها یک دوز پادتن مونوکلونال به ۵ سگ (در روز صفر)، چهار قلاده بهبود یافتند و در آزمونی که ترکیبی از پادتن مونوکلونال و مایه کوبی تجویز شد، هر پنج سگ بهبود یافتند. مطالعه دیگر روی چالش سگها به شکل تجربی نشان می دهد که مایه کوبی سگها در روزهای 0، ۳، ۷ و ۲۸ یا روزهای ۰، ۵ و ۲۸ ازهاری جلوگیری می کند. بر اساس دامنه این تحقیقات و نتایج متفاوت و نگرانی های مربوط به سلامت عمومی در بیماری هاری، هیچ پاسخ روشنی در خصوص “پیشگیری پس از تماس” در جانوران خانگی وجود ندارد. از نقطه نظر پزشکی، مایه کوبی جانوران خانگی در معرض خطر به عنوان قسمتی از مرحله قرنطینه است. نبایستی به جای قرنطینه، از مایه کوبی پس از تماس استفاده نمود. تکیه بر “پیش گیری پس از تماس ” بدون قرنطینه توصیه نمی شود، چراکه هیچ پژوهشی در مورد اجرای این روش وجود ندارد. سازمان بهداشت جهانی استفاده از ایمونوگلوبولین هاری را در جانوران ممنوع اعلام کرده اگرچه دلایل این کار توضیح داده نشده است.
این رویکرد در مورد جانوران واکسینه، بین مناطق مختلف بسیار متنوع می باشد و می تواند طول مدت قرنطینه یا مشاهده نشانه ها توسط صاحب حیوان متفاوت باشد. با این وجود، تکرار مایه کوبی و ارزیابی صاحب حیوان پس از ۴۵ روز توصیه می شود. جانورانی که در موقع مقرر برای انجام مایه کوبی مراجعه نموده اند باید بر اساس مورد به مورد بررسی شوند.
اگر در حیوانی که قرنطینه شده و یا در بازرسی صاحبان حیوان، نشانه هایی شبیه بیماری هاری مشاهده گردید، آنها را باید معدوم یا آزمایش کرد.
ریشه کنی هاری در سگها
ریشه کنی هاری در سگها امکان پذیر است و در ایالات متحده و کانادا، برخی مناطق آمریکای جنوبی، اروپای غربی و ژاپن به وقوع پیوسته است. با بررسی بیش از ۹۹٪ مبتلایان، هاری انسان از سگها ناشی می شود و ۵۰٪ جمعیت جهان در مناطق بومی هاری سگها زندگی می کنند. ریشه کنی هاری سگها یک هدف مطلوب به شمار می رود. مایه کوبی جزء کلیدی ریشه کنی هاری می باشد و سازمان بهداشت جهانی آن را برای از بین بردن هاری سگی توصیه می کند، که با پوشش ۷۰ درصدی مایه کوبی، قابل دستیابی میباشد. چالشهای بسیاری برای رسیدن به این هدف وجود دارد. مناطق بومی هاری سگی معمولاً منابع مالی محدودی دارند. هزینه مایه کوبی برای کنترل ویروس هاری در انسان ممکن است گران باشد و مراقبت های دامپزشکی به طور محدود وجود دارند. ممکن است در مناطق بومی، دستیابی به شمار بیشتر سگها به دلیل جمعیت وحشی و بزرگ آنها، دشوار باشد. مایه کوبی هاری دهانی و از راه طعمهها، ممکن است یک راهبرد تکمیلی در چنین مناطقی باشد. مهار جمعیت جانوران شکاری، جزئی از مهار هاری می باشد؛ اما مهار جمعیت و حذف آنها مترادف همدیگر نیستند و حذف سگهای شکاری اقدامی مؤثر در کنترل ویروس هاری در انسان به شمار نمی رود.
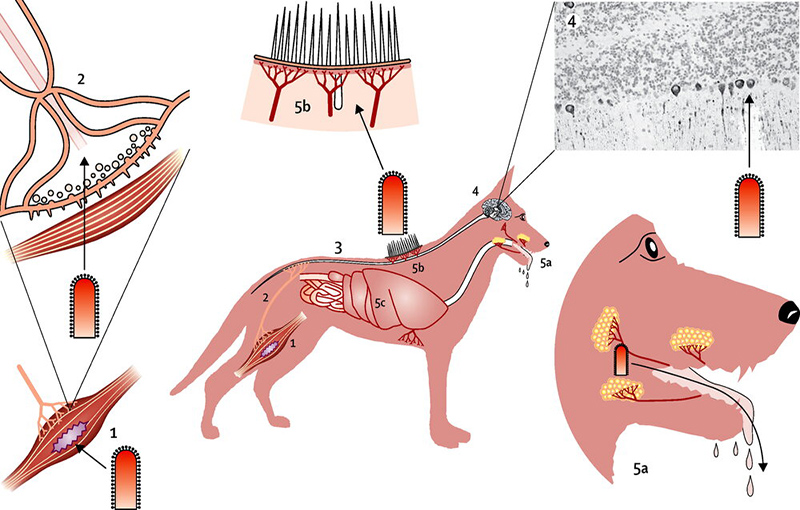
توجه به این نکته مهم است که حذف هاری سگی به این معنا نیست که سگها نمی توانند هاری را دریافت یا منتقل کنند. حذف هاری سگی یعنی حذف تنوع هاری سگ می باشد. سگها توانایی دریافت هاری از منابع دیگر را دارند و همچنین می توانند انسان ها را مبتلا سازند. با این حال، حذف هاری سگی می تواند به طور گسترده مربوط به شیوع هاری در میان جمعیت سگها (به ویژه در کشورهایی که هاری سگی در جمعیت بزرگ شکاری آنها وجود دارد)، باشد؛ این در حالی است که ابتلا به هاری از منابع دیگر نادر است.کنترل ویروس هاری در انسان در این موارد بسیار راحت تر می باشد.
بررسی جانوران مشکوک به هاری در هنگام بررسی موارد علایم هاری به دلیل رفتار غیر قابل پیش بینی و تهاجمی آنها، مراقبت های شدیدی باید انجام شود. مشکوکان به هاری باید جداسازی شوند و با دقت مورد بررسی قرار بگیرند. تنها کسانی که در برابر هاری واکسینه شده اند و آن دسته از کسانی که دارای تجربه فراوان در برابر علایم هاری رفتار تهاجمی و غیرقابل پیش بینی جانوران هستند، می توانند با حیوان در تماس باشند. برای برقراری تماس، زمان و برنامه ریزی صحیح لازم است و باید در مورد انتخاب آرام بخش های شیمیایی یا فیزیکی ارزیابی دقیق انجام گیرد. استفاده از مقیدکننده هایی با دسته ی بلند و دستکش های چند لایه توصیه می شود. باید از آرام بخش های شیمیایی مجاز استفاده شود. باید اقدامات احتیاطی شامل لباس شب (یا انواعی از لباس های محافظ اختصاصی) و دستکش ها به دقت انجام پذیرد.
با توجه به امکان پاشیدن بزاق در زمان تلاش برای گرفتن یا مقید کردن حیوان مبتلا به هاری، باید حفاظت از صورت و چشم (به کمک ماسک) انجام گیرد. اگر مرحله ای را نمی توان به شکل ایمن انجام داد، از اعمال آن صرف نظر نمائید. استفاده از یک سرنگ بلند یا دیگر وسایل آرام بخش از راه دور ممکن است مورد نیاز باشد و باید به جای هر اقدام مهار کننده فیزیکی خطرناک، برای کنترل ویروس هاری در انسان مورد استفاده قرار بگیرد.
پس از آسان کشی، برای کنترل ویروس هاری در انسان آزمایش های هاری مورد نیاز است. انجام این آزمون ها با توجه به قوانین موجود، متفاوت است. اگر نیاز به ارسال سر یا مغز است، این کار باید با دقت انجام شود. تماس با خون نگران کننده نیست اما جداکردن سر باعث تماس با بافت عصبی آلوده می گردد. نباید از ابزار قدرتمند استفاده نمود و در زمان لمس اشياء نوک تیز باید بسیار دقت کرد. اگر قرار است مغز جدا شود، باید مراقبت های شدیدی انجام شود. این کار باید در یک ناحیه جدا و بدون رفت و آمد کارکنان انجام شود. همان طور که گفته شد، ابزارهای قدرتمند نباید مورد استفاده قرار گیرند و همچنین استفاده از ابزاری که نیاز به نیروی بیش از حد دارند و ممکن است منجر به پاشیدن ریزقطرات آلوده شوند، باید جلوگیری شود. کل مغز باید ارسال شود. نمونه ها باید در دمای یخچال نگهداری شوند و از یخ زدگی آنها جلوگیری شود.
ویروس هاری می تواند به مدت چند روز در لاشه حیوان و در دمای ۲۰ درجه سانتیگراد و مدتی طولانی تر در دمای یخچال زنده بماند، بنابراین باید پس از مرگ یا آسان کشی، شیوه های صحیح لمس لاشه رعایت شود.
مناطق بدون هاری
بیشتر مناطق آزاد از هاری، به منظور کنترل ویروس هاری در انسان از ورود هاری به کشور اقدامات قرنطینه ای سختی دارند. اقدامات تهاجمی مانند قرنطینه شش ماهه به طور فزاینده ای به جای آزمونهایی برای اثبات مایه کوبی، آزمایش های سرم شناسی و گواهی سلامت (که منطقی می باشند)، جایگزین شده اند و احتمال بسیار پائین هاری در جانوران خانگی که بسفر می کنند را در بر دارد.
این تجربه است که کمک می کند در هر تجارتی موفق شوید، ما بدون هیچ چشم داشتی تجربه خود را در اختیار شما خواهیم گذاشت
گروه تولیدی پژوهشی نیازی










































































































































































































سلام ببخشید ایا اگه جایی که محل تردد سگ وگربست دست بزنی به زمین وبه دهان کنیم یا به زخم برسه یعنی پای زخم رااونجا بذاریم هاری منتقل میشه وبه واکسن نیازه؟